При возникновении симптомов, указывающих на нарушения в работе почек, врач назначает ряд диагностических процедур. Это позволяет выявить заболевание, определить его характер, оценить степень поражения органа, назначить адекватное лечение. В число таких процедур входит ультразвуковое исследование (УЗИ). Это высокоинформативный метод, широко используется во многих направлениях медицины, в том числе в нефрологии.
Что показывает УЗИ почек?
В первую очередь ультразвуковое исследование отражает физиологические показатели органа, их отклонения от нормы, если таковые имеются, степень этих отклонений и т.д . Такой метод позволяет выяснить:
По результатам исследования составляется протокол УЗИ, где отражаются все полученные показатели. Расшифровывать УЗИ почек должен врач-уролог. Если показатели, содержащиеся в протоколе, соответствуют норме, врач делает заключение, что орган здоров. Если же имеются отклонения, то в зависимости от их степени и характера, пациенту ставится тот или иной диагноз. Ультрасонография позволяет выявить такие болезни как:
- амилоидоз;
- нефроптоз;
- мочекаменный диатез (МКД);
- камни в почках;
- гломерулонефрит;
- пиелонефрит;
- новообразования в почках;
- патологии почечных сосудов;
- гидронефроз;
- абсцесс;
- дистрофия почек и т.д.
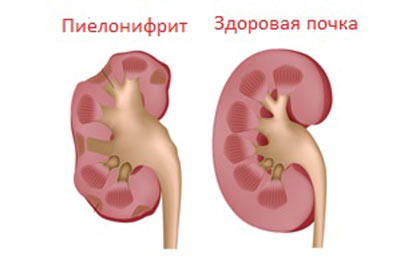


Оценить результаты УЗИ почек и сделать правильные выводы может только специалист. Например, нормальные показатели у мужчин отличаются от значений, соответствующих норме у женщин, а образец состояния почек в норме у детей вообще рассматривается иначе. Решающее значение в данном случае имеет рост ребенка, если он не достигает 1 метра, то учитывается только длина и ширина, если составляет 1 метр и более, измеряется еще и толщина органа.
Благодаря измерению эхогенности почечной паренхимы, можно определить наличие и размер кисты, а отклонение этих показателей в большую сторону свидетельствует о развитии склеротических процессов. Исследование состояния полостной системы по тому же принципу позволяет обнаружить камни в почках или иные заболевания, например, гидронефроз.
Для того чтобы расшифровать УЗИ почек, необходимо знать норму для каждого из них.
Показатели нормального состояния почек
При проведении УЗИ почек расшифровка нормы и отклонений проводится лечащим врачом. Что касается количества, то в нормальном состоянии почек должно быть две, поскольку это парный орган. Бывают отклонения, причем и в ту, и в другую сторону. Самый распространенный пример тому – удаление одной из почек хирургическим путем. В этом случае УЗИ покажет отсутствие почки.
В результате врожденной патологии, может возникнуть удвоение органа, тогда на снимке отобразится три почки. В исключительных случаях может наблюдаться двустороннее удвоение, соответственно, на снимке их будет четыре. Но такие случаи единичны.
 Объем и размеры почек по УЗИ в норме соответствует следующим значениям. Длина измеряется в мм и колеблется от 100 до 120, ширина от 50 до 60, а толщина от 40 до 50. Такие показатели характерны для взрослых. Их интервал обусловлен ростом и размером самого человека, кроме того, у женщин статистически эти показатели немного меньше, чем у мужчин по той же самой причине.
Объем и размеры почек по УЗИ в норме соответствует следующим значениям. Длина измеряется в мм и колеблется от 100 до 120, ширина от 50 до 60, а толщина от 40 до 50. Такие показатели характерны для взрослых. Их интервал обусловлен ростом и размером самого человека, кроме того, у женщин статистически эти показатели немного меньше, чем у мужчин по той же самой причине.
Исследование состояния паренхимы – еще один важный момент в УЗИ почек. Данные показатели позволяют определить множество патологий и заболеваний. Первое, на что следует обратить внимание, это толщина паренхимы. В норме у здорового взрослого человека она колеблется от 18 до 25 мм. Если показатель значительно выше нормы, значит, высока вероятность отека, если много ниже, это говорит о дистрофии почки.
Благодаря исследованию эхогенности паренхимы, обнаруживаются ее структурные изменения, в зависимости, от характера которых врач определяет заболевание. Расшифровывать такие данные без специальных знаний крайне затруднительно. Исследование полостной системы позволяет выявить не только наличие камней, но и воспаление слизистой оболочки почечных лоханок, а также расширение полостей.
Кроме этого, УЗИ фиксирует скорость кровотока, наличие/отсутствие стенозов, состояние сосудистой стенки . Нормальная скорость кровотока составляет примерно 100 см/сек (+/– 50 см/сек). При стенозе этот показатель выше в два раза.
Кроме того, нормальное состояние органа должно соответствовать следующим критериям:
- обе почки имеют бобовидную форму с четко обозначенным наружным контуром;
- по размеру идентичны друг другу, с допустимой разницей не более 2 см;
- положение относительно друг друга предполагает отклонение не более чем на 2 см, при этом правая почка немного ниже левой;
- в процессе дыхания предполагается подвижность органа (2-3 см).
Кроме того, ультразвуковой анализ отражает результат влияния на почку иных патологий, находящихся за ее пределами, например, различных новообразований, разрастаний и т.д.
Значение результатов УЗИ
При УЗИ почек норма не предполагает существенных отклонений. Их выявление указывает на те или иные патологии, заболевания и опасные состояния, способные повлечь за собой развитие болезней.
 К примеру, МКД не классифицируется как заболевание, а является, по сути, пограничным состоянием. Однако если не принять вовремя необходимые меры, он способен спровоцировать развитие самых разных заболеваний, таких как мочекаменная болезнь, подагра и т.д.
К примеру, МКД не классифицируется как заболевание, а является, по сути, пограничным состоянием. Однако если не принять вовремя необходимые меры, он способен спровоцировать развитие самых разных заболеваний, таких как мочекаменная болезнь, подагра и т.д.
Своевременное определение МКД, благодаря ультразвуковому исследованию, дает возможность предупредить наступление таких тяжелых последствий.
Аномальные размеры почек, обнаруженные по результатам УЗИ, могут иметь различную природу. К примеру, если в организме человека имеется только одна почка, она несет на себе двойную нагрузку. Такое положение приводит к различным изменениям в ней, в том числе может вызвать увеличение ее размера. Однако если нормальный, здоровый орган в определенный момент начинает увеличиваться, значит, с большой долей вероятности можно утверждать, что в нем развивается воспалительный процесс. Сопоставив все полученные данные, врач дает заключение по УЗИ почек о природе изменений и определяет лечение.
Важно! Следует понимать, что только врач знает, как расшифровать результаты УЗИ правильно. Самостоятельных выводов на основе теоретических знаний недостаточно для этого, поскольку полученная картина оценивается только в совокупности с другими сведениями, результатами анализов, наблюдениями, выводами, сделанными в ходе опроса пациента и т.д.
В этом случае расшифровка УЗИ почек конкретизирует имеющуюся информацию, позволяет исключить ошибочное определение заболевания, соответственно, помогает назначить верное лечение.
Полученные в результате такого исследования сведения очень важны, поскольку заболевания почек часто схожи по симптомам, могут вызывать идентичные изменения в составе биологических жидкостей и т.д. УЗИ же дает возможность в прямом смысле увидеть орган и все, что с ним происходит. Кроме того, этот метод безвреден для организма, что позволяет применять его людям любого возраста, в том числе женщинам в период беременности.
Вам все еще кажется, что вылечить и восстановить почки невозможно?
Судя по тому, что вы сейчас читаете эти строки - победа в борьбе с заболеваниями почек пока не на вашей стороне...
И вы уже думали о хирургическом вмешательстве и применении токсичных препаратов, которые рекламируют? Оно и понятно, ведь от состояния почек напрямую зависит общее состояние ЗДОРОВЬЯ. А игнорирование болей в поясничной области, резей при мочеиспускании, может привести к тяжелым последствиям...
- отечность лица, рук и ног....
- тошнота и рвота...
- скачки давления...
- сухость во рту, постоянная жажда...
- головные боли, вялое состояние, общая слабость...
- изменения цвета мочи...
Все эти симптомы знакомы вам не понаслышке? Но возможно правильнее лечить не следствие, а причину? Рекомендуем ознакомится с новой методикой от Елены Малышевой в лечении заболеваний почек...
УЗИ почек: нормальные показатели диагностики у взрослых и детей.
У здорового человека априори ничего не должно болеть, тем более почки. Потому что почки - самый важный орган мочевыделительной системы. Они выступают в роли фильтра, при помощи которого, организм избавляется от вредных веществ. Регулируют баланс жидкости и влияют на гомеостаз.
Если иногда потягивает поясница или затрудненное, болезненное мочеиспускание, то рекомендуют проверить состояние почек и системы мочеиспускания в целом.
Для проведения ультразвуковой диагностики мочевыделительной системы понадобится аппарат УЗИ с трансдюсорами, гель на основе глицерина. Обследование безопасно и безболезненно, прийти нужно с полным мочевым пузырем.
Метод узи высокоинформативный, позволяет получить результаты патологий почек и системы выделения.
В чем состоит нормальная подготовка пациента к процедуре ультразвуковой диагностики мочевыделительной системы?
За 2-3 дня нужно перестать принимать газообразующие продукты. Газы собираясь в кишечнике помешают нормально рассмотреть орган. Итак, исключите из меню бобовые, молочные продукты, капусту, виноград, черный хлеб. Еще лучше пропить в дозировке, указанной на упаковке активированный уголь или аналоги.
В норме за час до обследования ультразвуком выпейте воды не меньше 850-1000 мл. Соответственно, посещать туалет не нужно. В кабинет на кушетку захватите пеленку и салфетки, чтобы удалить гель с живота.
Как проводится УЗИ почек?

Чтобы доктор лучше рассмотрел на мониторе внутренний орган при ультразвуковом исследовании почек используется метод, который называется полипозиционный, то есть орган измеряется в разных плоскостях при движении.
Пациенту необходимо лечь на кушетку спиной при этом освободить область живота до лобка, боковые поверхности тела. Дальше нужно слушать доктора, может понадобиться повернуться на бок, вдохнуть, выдохнуть или задержать дыхание. Иногда исследования проводят в вертикальном положении.
Для лучшего скольжения и ультразвукового сигнала используется специальный гель, он безвредный и бесцветный, не опасный для кожи и одежды, после процедуры остатки его удаляются салфеткой.
Что смотрит врач во время ультразвукового исследования?
Доктор делает замеры, проверяет состояние, количество и структуру органа выделения:
- Оценивает количество. Нормой считается наличие у человека пары почек, слева и справа.
- Визуализирует расположение и подвижность. В нормальном состоянии почки располагаются на уровне 1-2 поясничного позвонка и 12 грудного. Левая может быть немного выше правой, но ее подвижность не должна быть излишней. В противном случае можно предположить нефропатоз, который потребует лечения.
- Изучает размер и форму парного органа. Почка имеет форму боба, вогнутую изнутри и выпуклую снаружи. Поверхность пронизана артериями и сосудами. Если она увеличена это вероятность застоя или воспалительного заболевания. Маленькая по размеру почка характерна для хронических заболеваний, дистрофии.
- Структура ткани органов должна быть однородной, толщина паренхимы в норме от 1,5 до 2,5 см. С возрастом истончается и доходит до 1,1 см в 60-65 лет.
- В лоханках (полостях) почек не должно визуализироваться камней, песка. Если в процессе диагностики ультразвуком врач обнаруживает камни, то его задача их измерить, ведь они могут вызвать закупорку мочеточника при движении.
Нормативные показатели взрослого человека:
Толщина - От 4 до 5 см
Длина - от 10 до 12 см
Ширина - от 5 до 6 см
Какие существуют нормы показателей для детей?

Процедура диагностики узи почек у детей технически проводится так же как у взрослых. Детей укладывают на спину на кушетку, при этом для датчика открывают область живота до лобка и боковые поверхности тела. Гель немного прохладный и если ребенок понимает слова, то можно ему пояснить, что это ненадолго и потом гель сотрут салфеткой. Также ребенок от 1,5 лет уже может повернуться, встать и подышать.
Если ультразвуковая диагностика делается совсем малышу, который пока не понимает слов, то его следует отвлечь.
Осмотр парного органа делают на наполненный мочевой пузырь. Сделать полный мочевой пузырь деткам непросто, но врачи рекомендуют алгоритм: новорождённому и ребёнку до 1 года за 20 минут дать 100 мл жидкости (воды, сока), а старше двух лет объем жидкости должен составлять из расчета его веса, 10 мл на 1 кг веса.
Прежде чем напоить малыша дайте ему помочиться!
Чтобы газы не помешали нормальному ультразвуковому исследованию не стоит кормить ребенка фруктами, сырыми овощами, хлебом и кисломолочной продукцией примирено сутки до процедуры.
Узи почек норма для детей делать по отдельности, левую и правую, так как органы еще продолжают формироваться. Также обращают внимание на пол, возраст, рост и массу тел малыша. Результаты у девочек могут отличаться от размеров почек у мальчишек.
К моменту рождения ребенка его почки еще не сформированы полностью! Лишь ближе к полугоду поверхность почек малыша приобретает нормальные размеры и форму.
Когда родители на руки получили заключение узи почек расшифровка должна проводится специалистом в области детской урологии или нефропатологом имеющим опыт работы с малышами.
Какие заболевания можно обнаружить после того как расшифровка УЗИ почек сделана?
В результате диагностики мочевыделительной системы можно обнаружить признаки следующих заболеваний:
- Пиелонефрит или гломерулонефрит
- Мочекаменная болезнь
- Тромбоз почечной вены
- Простатит
- Повреждение мочевого пузыря, почек
- Блок почки
При этом на мониторе узи врач увидит возникшие абсцессы, опухоли или кисты, камни.
Кому показано пройти диагностику почек ультразвуком?

Направляет лечащий врач, но задуматься стоит если есть следующие симптомы и состояния, итак, если.
Проведение ультразвукового обследования людей является самым доступным, информативным и безболезненным методом диагностики. Часто УЗИ применяют для диагностики патологий мочевыделительной системы. На УЗИ определяют размеры почки, её расположение, структуру почечной ткани (паренхимы) и функциональность обоих органов. Любая патология видна на исследовании ультразвуком в виде усиленной или сниженной эхогенности (интенсивности оттенка тканей органа). Именно по силе отражения ультразвука и по изменению интенсивности затемнения специалист выдает заключение.
Важно: расшифровка УЗИ почек ещё не является точным диагнозом. Чтобы поставить его, лечащий врач обязан сопоставить всё полученные данные в виде протокола УЗИ, лабораторных исследований крови и мочи, а при необходимости и дополнительных результатов аппаратной диагностики (КТ, МРТ, рентгенография и пр.).
Анатомия строения почек человека
Стоит понимать, что, как и все внутренние органы, почки поддерживает костно-мышечная структура (КМС). Именно поэтому так важно иметь хорошо развитое и натренированное тело, которое станет защитным барьером для жизненно важных систем.
Стоит понимать, что размер почки взрослого человека и ребёнка так же, как и её строение, имеют определенную норму, и любые отклонения от неё считаются патологией. Почки в норме имеют такую структуру:
- Вид боба вытянутой вдоль формы.
- Сверху орган покрыт соединительной тканью (фиброзной капсулой) и поддерживается жировой капсулой.
- Под фиброзной капсулой располагается паренхима органа (его основная ткань) которая состоит из мозгового и коркового вещества. Именно в паренхиме чаще всего локализуются различные образования в виде кист, абсцессов и пр.
- Одна из структурных единиц почки - нефрон, который отвечает за фильтрацию крови и переработку отработанных веществ в первичную мочу.
- Лоханка почки - расположена внутри паренхимы и предназначена для сбора первичной мочи.
- Мочеточник - один из частей органа, который принимает в себя первичную мочу для дальнейшей её транспортировки по мочевыводящим путям.
- Почечная артерия - сосуд, по которому загрязненная продуктами распада кровь поступает в почки.
- Почечная вена - сосуд, по которому очищенная кровь уходит обратно в полую вену.
Размеры почек в норме

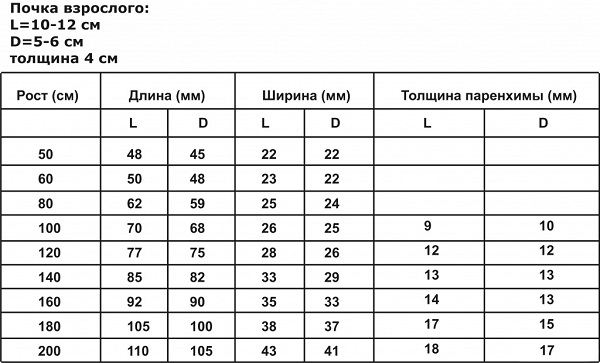
Стоит знать, что нормальные размеры почек у женщин и мужчин, у человека взрослого и ребенка несколько отличаются и выглядят примерно так:
- Взрослая почка имеет длину - 10-12 см;
- Ширину - до 6 см;
- Толщину - 4-5 см;
- Толщину паренхимы (ткани почки) - 1,5-2,5 см.
Детская почка имеет размеры в зависимости от возраста:
- Младенец от рождения до 2 месяцев - 49 мм;
- Малыш от 3 до 12 месяцев - 63 мм;
- Ребенок 1-5 лет - 72 мм;
- Ребенок 5-10 лет - 85 мм;
- Подросток 10-15 лет - 98 мм;
- Молодой человек 15-19 лет - 106 мм.
При этом для определения точного размера органа учитывается всегда рост и вес ребенка. Стоит знать, что у новорожденных соотношение размера почки к массе тела втрое больше, чем у взрослого человека.
Факторы, влияющие на изменение размера почек

Размеры почек по УЗИ могут несколько отличаться от нормы. Причём если это отклонения по одному или сразу всем параметрам в пределах 1 см, то поводов для беспокойства нет. Если же орган увеличен на несколько сантиметров по одному или нескольким параметрам, то нужно искать патологию. Однако существуют и допустимые отклонения по величие органов. Так, доказано следующее:
- При УЗИ почек нормой может быть одностороннее увеличение мочевыделительного органа. То есть одна почка будет больше другой. Как правило, это относится к левой. Правая, в большинстве случаев, на 5% меньше левой из-за воздействия на нее печени. То есть печень просто препятствует нормальному росту почки.
- Также стоит понимать, что нормальный размер почек у мужчин несколько отличается от женских мочевыделительных органов. То есть почки взрослого мужчины больше. Это обусловлено физиологией - мужское тело шире и крупнее женского.
- Возраст тоже влияет на размер почек. Так, почки человека растут до 20-25 лет. После этого парный орган остается в стабильном размере до 50 лет. А уже с возрастом 50+ почки начинают уменьшаться в размере, но при этом не теряют свою функцию.
Важно: толщина паренхимы почки также зависит от возраста. Так, до 50 лет она составляет 1,5-2,5 см, а позже уменьшается и уже к возрасту 60 лет она равна 1,1 см.
Патологические изменения параметров почек

В свою очередь патологическое изменение размера мочевыделительных органов (увеличение или уменьшение в связи с болезнью) происходит по таким причинам:
- Нефриты в острой форме. Нефритами называют воспалительные процессы, начавшиеся как вторичная патология после перенесенного инфекционного заболевания или развившиеся первично после попадания инфекции внутрь мочевыделительной системы через уретру.
- Гидронефроз. Или по-простому, переполнение чаши/лоханки органа мочой. Такая патология возникает, если у пациента выявлен микрокалькулез (наличие камней в почках). При движении камень может закупорить мочеточник и тогда отток мочи будет затруднен. Такая патология требует срочного оперативного вмешательства, иначе пациенту грозит разрыв почки и как следствие заражение крови.
- Онкология или доброкачественное образование. Как правило, кисты могут увеличивать объем ткани при разрастании. То же самое относится и к злокачественным опухолям.
Уменьшение размеров почки происходит при таких патологиях:
- Хроническое течение нефритов. Так, если болезнь не была выявлена в самом начале и при этом она перешла в хроническую фазу, почка постепенно будет сдавать свои позиции, что приведет к недостаточности органа. В результате нефункционирующий орган будет сморщиваться.
- Дистрофические процессы. Такая аномалия в заключении УЗИ называется дисплазия почки.
Почечный горб
Параметры мочевыделительного органа могут иногда меняться не только в размерах, но и в контурах. Иногда для левой почки характерен так называемый горб, то есть выпячивание контура органа наружу. Изначально специалист может дать этому определение как киста или другое образование, но при детальном изучении и на фоне нормальной эхогенности становится ясно, что это всего лишь особенность органа. То есть горбатая почка - это лишь особенность анатомии определенного пациента. Никаких осложнений такое строение не несет. Орган выполняет свою функцию полностью и не нарушает образ и качество жизни человека.
Изменения паренхимы на УЗИ

При обследовании почек на УЗИ специалист может выявить не только отклонения от нормальных размеров, но и нарушения в структуре почечной ткани. В заключение при этом будут внесены термины «пониженная эхогенность» или «повышенная эхогенность». То есть, некоторые участки паренхимы или вся её структура меняются под воздействием текущей патологии. В большинстве случаев именно в паренхиме локализуются кисты, образования, абсцессы. Однако даже специалист УЗИ не вносит в протокол исследования термин «опухоль». Точный диагноз ставит только врач, основываясь на лабораторных анализах, проведенных ранее и на результатах дополнительных аппаратных исследований.
Изменения в лоханках
Как правило, единственными изменениями, которые могут происходить с лоханками, являются утолщение их слизистой или наличие в них камней/песка. В первом случае слизистая лоханок увеличивается при остром пиелонефрите или гидронефрозе. То есть слизистая воспалена из-за переполнения мочой с включением болезнетворных бактерий. Если же в лоханках локализовались камни, то это также свидетельствует о воспалении слизистой. При этом лоханка будет расширена.
Важно: на УЗИ конкременты размером менее 2 мм не видны. Эхогенностью отличаются только камешки большего диаметра.
Почка в норме на УЗИ

- Почечная ткань однородная;
- Контуры - ровные;
- Лоханки свободны от конкрементов и песка.
Термины УЗИ
Если очень хочется понять до визита к лечащему врачу, что же там написал в заключении специалист, то предлагаем ряд специальных терминов, которые помогут разобраться с результатами обследования. Так, чаще используют такие:
- Эхогенность. Это реакция тканей внутренних органов на проводимый ультразвук. Выражается эхогенность в интенсивности затемнения тканей.
- Фиброзная капсула. Ткань, окружающая почку.
- Почечная лоханка. Полость органа, в которой собирается первичная моча.
- Микрокалькулез. Наличие в лоханках песка или мелких конкрементов.
- Паренхима. Почечная ткань.
- Включения. Наличие в тканях органа любых образований (кисты и пр.).
Важно: но, даже имея на руках заключение УЗИ и понимая, не стоит самостоятельно ставить себе диагноз. Этим занимается только лечащий врач, который вправе подозревать или исключать патологию по имеющемуся на руках анамнезу пациента.
Почечная система несет на себе функцию очищения организма человека. Размеры почек - это показатель правильной работы этого аппарата, который выводит продукты жизнедеятельности и токсины из клеток. Выделительный механизм состоит из двух почек, которые взаимодействуют с надпочечниками и печенью, с селезенкой и желудком, прилегая к диафрагме. В каждом органе содержится до миллиона нефронов, образующихся из сосудов и канальцев, которые участвуют в очищении крови.
Что влияет на размер почек у взрослых и новорожденных?
Размер почек варьируется в зависимости от возраста, пола или массы тела человека. Если высота колеблется от 80 до 130 мм, толщина достигает 50 мм, а ширина - до 70 мм - показатели соответствуют норме. Размер правой и левой почки взрослого человека отличаются - предполагается, что печень мешает расти правой и из-за этого левая по величине больше на 5%.
Какова норма для взрослого?
У мужчины размеры почки больше женских, потому что и тела у них разного размера. В общем, можно сказать, что длина этих органов относится к их ширине в пропорции 2:1. Почки растут вместе с организмом до 20−25, после чего их размер у здоровых людей не должен меняться. Размер почки у взрослого человека по длине равен расстоянию протяженности 3-х позвонков на пояснице. При условии, если в них не протекает патологических процессов, приводящих к гипертрофии. К 50 у людей, наоборот, можно наблюдать уменьшение этих органов. На изменение размеров почек взрослого человека может влиять изменение массы тела. При увеличении показателей веса - объем мочеобразующих органов увеличивается, а также их ширина и высота. Нормой считается увеличение параметров до 10 мм.
Влияние беременности
Изменения в объемах почек у женщин можно наблюдать при беременности. Это происходит за счет увеличения размеров матки, которая сдавливает органы мочеполовой системы. Поэтому происходят регулярные позывы к мочеиспусканию и почечная нагрузка увеличивается. Допустимой нормой являются изменения до 20 мм. Если показатели завышены, будущая мать должна принять меры, чтобы не нанести вред младенцу.
Какие нормы для детей?
![]()
У новорожденных, почки отличаются не только по размерам, но и по строению - имеют шероховатую поверхность, округлую форму. Позже они приобретают гладкую структуру. Размеры почек у детей составляют 72−79 мм к 5 годам, и продолжают увеличиваться вместе с ростом организма. В подростковом возрасте нормальной считается величина этих органов, достигающая 105 мм. Увеличение массы и толщины почки у новорожденного можно наблюдать в возрасте от одного года до 10 лет, после этого орган увеличивается за счет корковой поверхности. Например, у младенцев количество этого вещества равно 2 мм, а у подростков достигает 35−40 мм. К тому же, продольные оси в раннем возрасте параллельны позвоночнику, а позже они располагаются под углом.
Каких отклонений нужно опасаться?
Отклонения могут проявляться в увеличении и в уменьшении размеров почек относительно нормы. Наличие изменений может свидетельствовать о серьезных нарушениях в работе внутренних органов. Многие заболевания, связанные с почечным аппаратом, вначале не проявляют симптомов, поэтому не лишним будет профилактическое обследование.
В раннем возрасте мочеобразующие органы растут вместе с организмом, поэтому увеличение этих органов у детей - нормальный процесс. А если такие изменения происходят у взрослого человека - необходимо провести обследование и выяснить причину. Рост размера почек чаще наблюдается у женщин в возрасте от 20 до 40 лет, чего практически нет у мужчин. Отклонения могут быть врожденными и приобретенными: первые нарушения появляются из-за патологических процессов, протекающих в органах малого таза. Для вторых причин гораздо больше - это воспалительные заболевания мочеполовой системы, травма почек, онкология (как злокачественная, так и доброкачественная), наличие мочекаменной болезни и др.
 Распространенная причина уменьшение параметров почек - отклонения на генном уровне.
Распространенная причина уменьшение параметров почек - отклонения на генном уровне. Если было выявлено уменьшение параметров почек, то причины могут быть врожденного и приобретенного характера. К первым относятся:
- Отклонения на генном уровне - распространенная причина (больше половины случаев). Вызвано тем, что в организме произошла деформация генов, ответственных за строение почечных тканей. В таком случае для органов отсутствуют нормальные условия развития. В худшем случае это может привести к аплазии - отсутствию почек. Данная патология приводит к сокращению человеческой жизни.
- Воздействие химических и радиационных веществ на плод, инфекции. Особенно это опасно в первый месяц протекания беременности. При этом может произойти деформация генов, которая чревата уменьшением органа. Это может вызвать почечную недостаточность у ребенка.
К причинам, вызывающим нарушения, которые развиваются в процессе жизни, относят:
- Заболевание пиелонефритом в раннем детстве. Это инфекционное заболевание, при котором воспаляется паренхима - мягкая ткань. Из-за этого развитие почек замедлено и их размер становится меньше нормы.
- Болезнь, поражающая почечную ткань - гломерулонефрит. Она вызвана сбоями работы иммунитета, приводящими к воспалительным процессам паренхимы и становится причиной, которая изменяет размер почки взрослого человека.
- Слишком низкое артериальное давление может способствовать нарушению кровообращения в почечном аппарате. От этого клетки органов отмирают и происходит уменьшение объемов почек. Такая проблема серьезная - она ведет к развитию острого некроза и передозировке организма токсинами. А срок проявления симптомов равен нескольким месяцам.
- Наличие в почечных клетках амелоидов - соединений, имеющих белковую структуру. Их появление может быть спровоцировано серьезными заболеваниями, такими как гепатит, диабет, гипертония. Это приводит к почечной недостаточности.
Чтобы избежать серьезных проблем и иметь здоровых детей, необходимо следить за внутренним состоянием. Для этого все должны проходить регулярное профилактическое обследование - хотя бы один раз в год. Такое обследование включает в себя анализы мочи и крови, УЗИ - итогом которого будет таблица, указывающая величину почек. В этой таблице указана полная расшифровка текущих изменений. Это поможет предотвратить серьезные заболевания в их начальной стадии, обезопасит от появления сходных проблем у будущего поколения.
Анатомо-физиологические особенности мочевой системы у детей
Масса, размеры и форма почек
Масса и размеры почек у детей раннего возраста относительно больше, чем у детей старшего возраста и взрослых. Длина почки у новорождённого составляет 44,5 см, масса - 12 г. Наиболее быстрый рост почки происходит в течение первых 1,5 лет жизни: её размеры увеличиваются примерно в 1,5 раза, а масса достигает 37 г. К школьному возрасту длина почки составляет в среднем 8 см, а масса - 56 г. У подростков длина почки увеличивается до 10 см, а масса - до 1 20 г.
Почка у новорождённых и детей грудного возраста округлая за счёт сближения верхнего и нижнего полюсов. У детей старше 1 года жизни происходит распрямление почки, она принимает бобовидную форму.
Топография почек
Топография почек с возрастом меняется, поскольку рост тела ребёнка во много раз опережает темпы роста почки. Из-за относительно большей величины почек и относительно короткого поясничного отдела позвоночника почки у новорождённого расположены ниже, чем у детей старшего возраста, нижний полюс почки расположен ниже гребня подвздошной кости. Верхний полюс левой почки проецируется на уровне нижнего края Т Х1 , а правой - располагается ниже на половину высоты позвонка. К 3-5 мес верхний край левой почки опускается до середины Т Х|| , а к 1 году - до его нижнего края, что связано с быстрым ростом позвоночного столба. Нижний полюс почки у детей старше 2 лет расположен выше гребня подвздошной кости. После 5-7 лет положение почек относительно позвоночника приближается к таковому у взрослого человека. Разница в положении контралатеральных почек в норме не превышает высоты тела одного поясничного позвонка. Почки у детей раннего возраста расположены почти параллельно, только в старшем возрасте происходит сближение их верхних полюсов.
"Почечная ножка" у новорождённого относительно длинная, составляющие её артерия и вены расположены косо. В последующем "почечная ножка" постепенно принимает горизонтальное положение.
Околопочечная клетчатка
Околопочечная клетчатка у новорождённых и детей раннего возраста развита недостаточно, поэтому передняя поверхность почек отделяется от окружающих органов только тонким листком париетальной брюшины. Слабое развитие околопочечной клетчатки, а также пред и позадипочечной фасций определяет значительную подвижность почек у детей раннего возраста. Увеличение объёма околопочечной клетчатки происходит к 8-9 годам в период уменьшения подкожного жирового слоя. К этому возрасту заканчивается формирование фиксационных механизмов почки. В норме у детей старшего возраста почка смещается не более чем на 1,8% длины тела. Фиброзная капсула почки становится выраженной к 5 годам жизни ребёнка, к 10-14 годам она по своему строению приближается к фиброзной капсуле взрослого человека.
Мочевая система у детей
Структура почки
Поверхность почки у новорождённых и детей раннего возраста бугристая за счёт дольчатого строения почки. Бугристость почки сохраняется до 2-5 лет, а затем постепенно исчезает.
У детей раннего возраста толщина мозгового слоя почки преобладает над толщиной коркового слоя (4:1). Развитие коркового вещества особенно интенсивно происходит в возрасте 5-9 и 16-19 лет. Масса его увеличивается благодаря росту в длину и ширину извитых канальцев и восходящих частей петель нефронов. Рост мозгового вещества прекращается к 12 годам. В целом, начиная с периода новорождённости толщина коркового слоя увеличивается в 4 раза, а мозгового - в 2 раза.
У детей до двухлетнего возраста нефрон недостаточно дифференцирован. У плода и новорождённого висцеральный листок капсулы почечного клубочка состоит из кубического эпителия, в результате чего процесс фильтрации затруднен. У детей до 2 мес кубический эпителий имеется во всех почечных клубочках, на 4-м месяце жизни ребёнка в клубочках, расположенных ближе к мозговому веществу, начинает появляться плоский эпителий, а к 8 мес плоский эпителий выявляют и в периферических клубочках. В возрасте 2-4 лет у ребёнка ещё можно обнаружить остатки кубического эпителия, после 5 лет строение клубочков становится таким же, как у взрослых. Процесс морфологического созревания гломерулярного барьера включает уплощение клеток эндотелия, появление в них отверстий (фенестр), образование общей базальной мембраны между эндотелием и подоцитами и формирование ножек подоцитов (клеток висцерального эпителиального листка капсулы Шумлянского-Боумена).
Количество клубочков в единице объёма ткани у новорождённых и грудных детей больше, чем у взрослых, но диаметр их значительно меньше. Из-за малых размеров клубочков общая фильтрующая поверхность клубочков у новорождённых относительно небольшая (около 30% нормы взрослого).
Канальцы и петли Хенле у новорождённых более короткие, и просвет их в 2 раза более узкий, чем у взрослых. В связи с этим у новорождённых и детей первого года жизни значительно снижена реабсорбция первичной мочи.
В целом морфология почек становится сходной с почкой взрослого человека только к школьному возрасту.
Функциональные особенности почек у детей
С первых минут жизни почечный кровоток у новорождённого возрастает, и почка берёт на себя гомеостатические функции.
Плазмоток в почках у детей раннего возраста как в абсолютных, так и в относительных величинах (на единицу площади поверхности тела) меньше, чем у взрослых, и только после года приближается к этому уровню.
Фильтрационная способность почек новорождённого низкая в связи с особенностями гистологического строения висцерального листка капсулы клубочков (кубический эпителий), небольшими их размерами и низким гидростатическим давлением. У взрослых объём ультрафильтрата составляет около 120-130 мл/(минх1,73 м 2 поверхности тела), а у новорождённых объём фильтрата в 4 раза меньше. По мере роста ребёнка показатель клубочковой фильтрации увеличивается и приближается к уровню взрослого человека лишь к концу 2го года жизни.
У новорождённых канальцевая реабсорбция электролитов и низкомолекулярных веществ снижена, поэтому в этом возрасте отмечают более высокую экскрецию с мочой аминокислот, фосфатов и бикарбонатов. Тем не менее концентрация каждой из аминокислот в плазме крови у новорождённых и взрослых поддерживается на довольно близком уровне. Системы реабсорбции различных веществ формируются постепенно, и в процессе онтогенеза реабсорбция в канальцах может возрасти почти в 10 раз.
Система реабсорбции глюкозы формируется в канальцах у плода одновременно с началом клубочковой фильтрации, что способствует сохранению глюкозы как энергетически важного субстрата.
Интенсивно происходит у новорождённых реабсорбция ионов натрия. При нагрузке натрия хлоридом почки новорождённых продолжают интенсивно реабсорбировать ионы натрия, в то время как у взрослых происходит угнетение его всасывания, что является одной из причин склонности новорождённых к отёкам. Почки новорождённых не в состоянии экскретировать избыток солей при их чрезмерном введении.
У новорождённых и детей раннего возраста секреция органических кислот и оснований значительно снижена. С возрастом она увеличивается благодаря возрастанию количества транспортирующих единиц в клетках канальцев либо усиления их синтеза и замедления разрушения функционирующих элементов и приближается к уровню взрослых в возрасте от 6 мес до 7 лет. Суточная экскреция мочевой кислоты при расчёте на 1 кг массы тела с возрастом не увеличивается.
Новорождённые не способны к адекватной экскреции воды и изотонического раствора натрия хлорида. Для них характерна меньшая осмолярная концентрация мочи. Только с 5 мес жизни начинает проявляться зависимость осмотического давления мочи от величины диуреза, а с 7 мес она уже выражена как у взрослых. В раннем постнатальном периоде слабо развита способность к экскреции ионов калия, кальция, магния. Почки новорождённого способны обеспечивать гомеостаз только в условиях, когда к организму не предъявляется чрезмерная нагрузка, что свидетельствует о неполной сформированности всех основных элементов ионной регуляции к моменту рождения. Поддержание КЩС определяется реабсорбцией бикарбонатов, образованием и секрецией ионов водорода и аммония.
Концентрационная функция почек у детей раннего возраста низка, поэтому их моча по своим характеристикам отличается от мочи взрослых. Низкая концентрация мочи зависит от малого диаметра клубочков, недостаточного образования АДГ, недоразвития регуляторных механизмов, функциональной неполноценности эпителия дистальных канальцев и др. В связи с этим для новорождённых характерен низкий удельный вес мочи г (1,008-1,010). Увеличение почечного кровотока и клубочковой фильтрации играет существенную роль в развитии способности почки к разведению и концентрированию мочи, поскольку обеспечивает доставку достаточных объёмов жидкости в просвет канальцев нефрона. В течение первых месяцев жизни растёт длина петель Хенле, благодаря чему создаются лучшие условия для работы противоточной системы. Концентрационной способности, аналогичной взрослым, почки детей достигают к 912 мес.
Почки новорождённых способны к разведению мочи и выведению большого количества жидкости только при дробном её поступлении. С первых недель жизни у ребёнка развивается способность к выведению избытка ионов водорода; механизмы аммониогенеза бывают хорошо развиты уже к моменту рождения.
Мочеполовая система новорожденного
Дифференциация нефронов у плода заканчивается примерно к 35 неделе гестационного развития. Плод продуцирует довольно большое количество мочи, которая является основной частью околоплодных вод. После рождения экскреция мочи сохраняется на довольно высоком уровне, затем несколько снижается и вновь возрастает к концу первой недели. Для новорожденных нормальная скорость диуреза составляет 1-3 мл/кг/час.
Расположение почек относительно костных ориентиров у детей отличается от такового у взрослых. Нижний полюс почки у новорожденных лежит в большинстве случаев ниже гребня подвздошной кости, у детей старше 2 лет он не доходит до него, а в возрасте 3-5 лет топография почек становится как у взрослых. При рождении отмечается дольчатое строение почек. Дольчатость сохраняется до 2-4 лет, а затем исчезает.
Мочеточники у детей имеют относительно более широкий просвет, извилистость, слабое развитие мышечных волокон.
Мочевой пузырь у детей раннего возраста расположен выше, чем у взрослых, по отношению к костным ориентирам. У детей первого года жизни он прилегает к передней брюшной стенке и с увеличением возраста постепенно опускается в малый таз.
Скорость гломерулярной фильтрации у новорожденных в несколько раз меньше, чем у взрослых (таблица). У здорового ребенка такое ограничение функции не приводит к увеличению уровня мочевины и креатинина в крови, однако, при повышении осмотической нагрузки происходит довольно длительная задержка воды и электролитов - так называемая, гипертоническая экспансия экстрацеллюлярной жидкости. Концентрационная способность почек у новорожденного также снижена и максимальная осмолярность мочи в первые дни жизни не превышает 700-800 мосмоль/кг и только к 6 месяцам может подниматься до 1200 мосмоль/кг. Функция почек в поддержании КОС у младенцев можно считать удовлетворительной, поскольку уже с первых суток жизни кислотность мочи может поддерживаться на уровне рН 4.5-5.0, что обеспечивает выведение кислых метаболитов.
Таблица. Показатели функции почек у детей
Более чем у 90% новорожденных, находящихся в критическом состоянии развивается нарушение функции почек, так называемая ишемическая нефропатия, основными причинами которой являются снижение сердечного выброса и гипоперфузия почек. При несвоевременном устранении действия преренальных факторов патологические изменения происходят и в паренхиме почек.
Мочевыводящие пути у детей
Лоханка и мочеточник у новорожденного
В силу близкого расположения полюсов почки у детей раннего возраста почечный синус выражен слабо, в связи с чем лоханка располагается внутрипочечно и имеет форму полулуния, а мочеточник отходит под прямым углом. Окончательное формирование лоханки происходит только к концу первого года жизни. Внутрипочечное расположение лоханки преобладает у детей до 5 лет, в более старшем возрасте лоханка располагается преимущественно внепочечно. Объём лоханки у детей первых 2-3 лет жизни составляет 0,1-1 мл, в возрасте старше 2 лет - 2 мл, а в пубертатном возрасте - 68 мл.
Мочеточники у новорождённого в поясничном отделе значительно расширены, имеют коленообразные изгибы. Длина мочеточников у новорождённого составляет 5-7 см, а к 4 годам увеличивается до 15 см. Длина интрамурального отдела мочеточника увеличивается с 4-6 мм у новорождённого до 10-13 мм у 12-летних детей.
Стенки мочеточника и лоханки развиты слабо. Мышечные и эластические элементы тонкие, но перистальтические сокращения характеризуются большой эвакуаторной способностью и частым ритмом.
Мочевой пузырь у новорожденного
У новорождённых мочевой пузырь имеет относительно большие размеры, дно его не сформировано, а верхушка достигает половины расстояния между пупком и лобковым симфизом, соприкасаясь с петлями тонкой и сигмовидной кишок. По мере роста ребёнка мочевой пузырь опускается в малый таз, и его передняя стенка приближается к передней стенке прямой кишки. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего края лобкового симфиза; у подростков дно мочевого пузыря находится на уровне середины, а в юношеском возрасте - на уровне нижнего края лобкового симфиза. В дальнейшем происходит опускание дна мочевого пузыря в зависимости от состояния мышц мочеполовой диафрагмы.
Пустой мочевой пузырь у новорождённых имеет веретенообразную форму, у детей первых лет жизни - грушевидную, в возрасте 8-12 лет - яйцевидную и только к подростковому возрасту принимает форму, характерную для взрослых. Ёмкость мочевого пузыря у новорождённых составляет 50-80 мл. К 5 годам он вмещает 180 мл мочи, а после 13 лет - 250 мл. Физиологический объём мочевого пузыря (т.е. тот объём, при котором возникают позывы к мочеиспусканию) до 1 года составляет 20-40 мл, в 2-5 лет - 40-60 мл, в 510 лет - 60-100 мл, в более старшем возрасте - 100-200 мл.
Толщина стенки мочевого пузыря у новорождённого и грудного ребёнка относительно большая, с возрастом она уменьшается. У новорождённого циркулярный мышечный слой в стенке мочевого пузыря развит слабо. Слизистая оболочка развита хорошо, складки сформированы. Передняя стенка мочевого пузыря у новорождённого не покрыта брюшиной и предлежит к передней стенке брюшной полости. В старшем возрасте задняя стенка мочевого пузыря у мальчиков покрыта брюшиной на всём протяжении, у девочек - за исключением участка, находящегося ниже уровня впадения мочеточников.
Мочеиспускательный канал у новорожденного
У мальчиков длина мочеиспускательного канала в возрасте 1 мес составляет около 60 мм, в последующем ежегодно удлиняется в среднем на 5 мм, достигая к 16 годам длины 16 см. Различные отделы мочеиспускательного канала растут неодинаково. У новорождённых протяжённость перепончатой и предстательной частей составляет 1/3 общей длины, а в 11 лет - 1/6 часть. Длина мочеиспускательного канала у новорождённой девочки составляет 10 мм, а ширина - 4 мм. К 1 году мочеиспускательный канал удлиняется до 22 мм, а к 16 годам - до 32 мм. Мышечная оболочка мочеиспускательного канала и его наружный сфинктер окончательно формируются к 12-13 годам. Кривизна мочеиспускательного канала у мальчиков и девочек грудного возраста выражена более сильно, чем у взрослых.
Акт мочеиспускания у новорожденных
Опорожнение мочевого пузыря происходит рефлекторно. Условнорефлекторное торможение позыва к мочеиспусканию на некоторое время вырабатывается в процессе воспитания ребёнка. У новорождённых произвольная задержка мочеиспускания отсутствует. Способность произвольно регулировать мочеиспускание развивается лишь к концу первого года жизни ребёнка. На втором году жизни эта способность становится устойчивой.
Суточный диурез новорожденного
Первое мочеиспускание у большинства доношенных детей обычно происходит в течение первых суток жизни и практически у всех в течение 2 сут. Отсутствие мочеиспускания в течение 72 ч заставляет предположить патологию. Число мочеиспусканий за сутки у новорождённых (за исключением первых дней жизни) составляет 20-25, у детей в возрасте 1 года - 15-16, в 2-3 года - 10, в школьном возрасте - 67. Количество выделяемой за сутки мочи у новорожденного в первые 2-3 сут жизни обычно малое (транзиторная олигурия), что обусловлено малым поступлением жидкости в организм ребёнка, экстраренальными потерями и др. В последующем количество мочи увеличивается. Следует отметить, что количество выделяемой мочи при расчёте на стандартную поверхность тела с возрастом не меняется. У детей до 10 лет количество выделяемой за сутки мочи можно приблизительно рассчитать по формуле:
X = 600+100x(nl),
где: X - количество мочи в мл; п - возраст в годах.
При высокой температуре окружающей среды выделяется меньшее количество мочи, а при низкой - большее.
 ukgh.ru Анатомия почек. Болезни желудка.
ukgh.ru Анатомия почек. Болезни желудка.


